بیماریهای روده و دستگاه گوارش همواره مورد توجه بسیاری از افراد قرار دارند، بهویژه وقتی صحبت از بیماریهای مزمنی مانند کرون به میان میآید. یکی از سؤالات رایجی که اغلب مطرح میشود، این است: “آیا بیماری کرون سرطان است؟” این سؤال برای بسیاری از بیماران و خانوادههای آنان دغدغهبرانگیز است. در این مقاله از بای بای سرطان، به این موضوع پرداخته و سعی میکنیم به صورت جامع به بررسی بیماری کرون، تفاوت آن با سرطان، و ارتباط احتمالی آن با سرطانهای روده بپردازیم. اگر شما هم با بیماری کرون یا نگرانیهای مربوط به آن درگیر هستید، تا انتهای این مقاله با ما همراه باشید.
آیا بیماری کرون سرطان است؟
آیا بیماری کرون سرطان است؟ پاسخ به این سوال بهوضوح منفی است. بیماری کرون و سرطان از نظر ماهیت و علل بروز بسیار متفاوت هستند. در حالی که کرون یک بیماری التهابی است که باعث التهاب و آسیب به دیوارههای روده میشود، سرطان یک بیماری است که به علت رشد غیرقابلکنترل سلولها در یک بافت یا اندام رخ میدهد.
- ماهیت بیماری: بیماری کرون یک اختلال التهابی مزمن است که به سیستم ایمنی بدن مرتبط است، در حالی که سرطان در نتیجه جهشهای ژنتیکی و تغییرات غیرطبیعی سلولهای بافتها به وجود میآید.
- الگوی بروز: کرون معمولاً در جوانان، بهویژه در سنین 15 تا 30 سالگی، شایع است، اما سرطان بیشتر در سنین بالاتر رخ میدهد.
- درمان: بیماری کرون با استفاده از داروها، تغییرات در رژیم غذایی و گاهی اوقات جراحی مدیریت میشود، در حالی که سرطان به روشهایی مانند شیمیدرمانی، پرتودرمانی و جراحی نیاز دارد.
بیماری کرون چیست؟
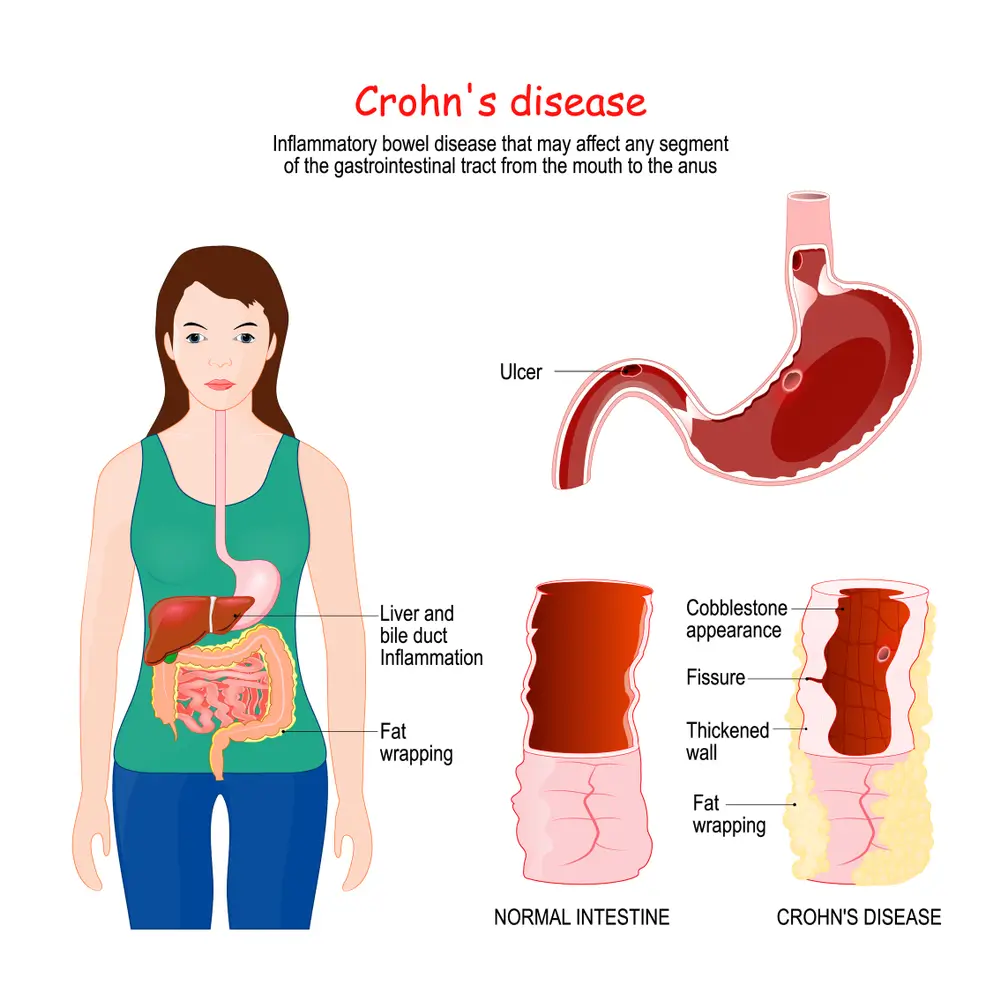
بیماری کرون نوعی بیماری التهابی روده (IBD) است. این بیماری باعث تورم بافتها (التهاب) در دستگاه گوارش شما میشود که میتواند منجر به درد شکم، اسهال شدید، خستگی، کاهش وزن و سوء تغذیه شود.
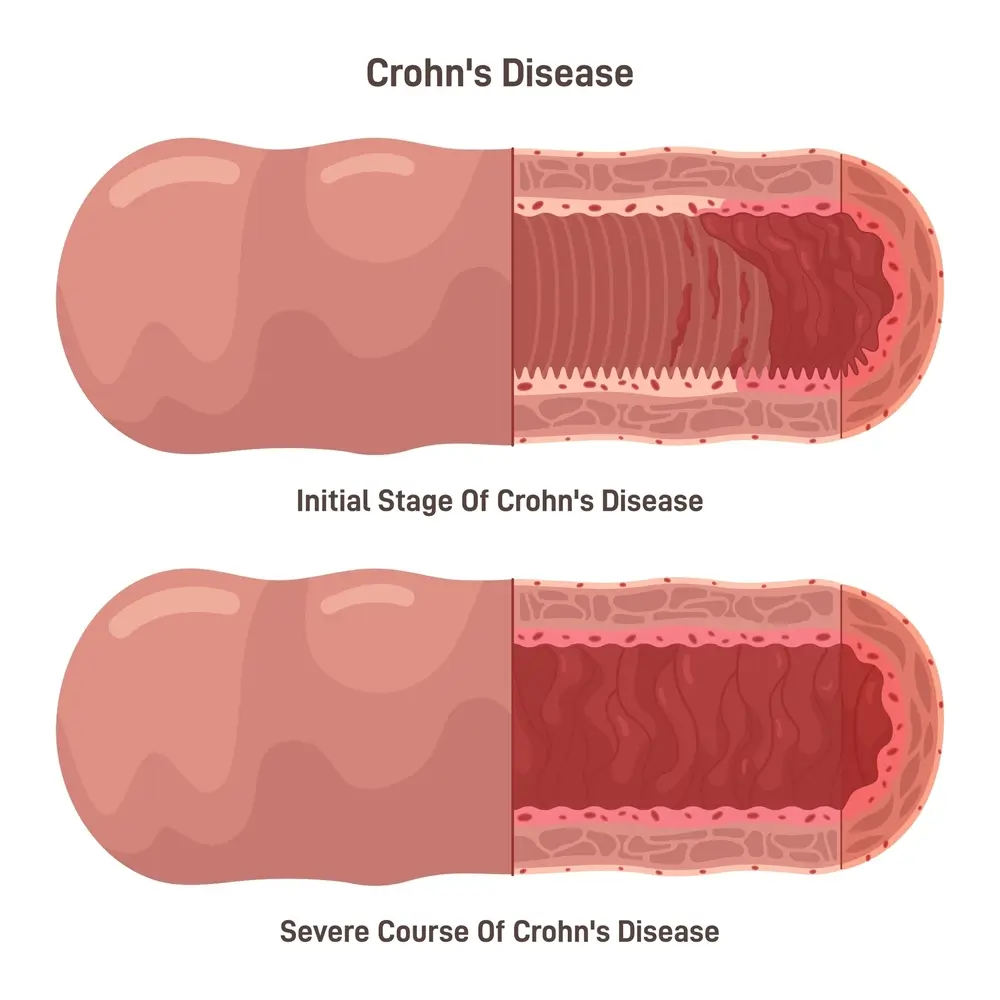
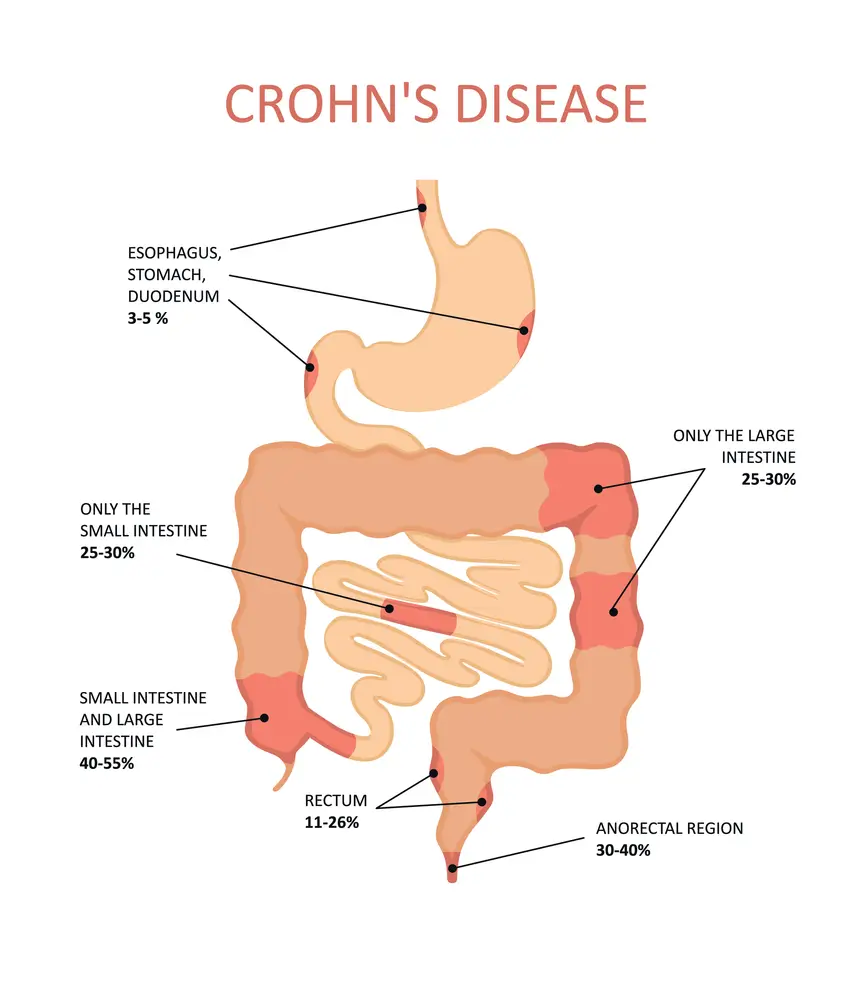
التهاب ناشی از بیماری کرون میتواند نواحی مختلف دستگاه گوارش را در افراد مختلف درگیر کند که معمولا در این بین روده کوچک بیشترین درگیری را خواهد داشت؛ این التهاب اغلب به لایههای عمیقتر روده نیز گسترش مییابد.
بیماری کرون میتواند در مواردی دردناک و ناتوان کننده باشد و گاهی ممکن است به قدری پیشرفت کند که موجب به وجود آمدن عوارض تهدید کننده حیات شود.
طبق گفتهی متخصصین هیچ درمان شناخته شدهای برای بیماری کرون وجود ندارد اما درمانهای موجود با تکنولوژی و علم فعلی میتوانند علائم و نشانههای آن را تا حد زیادی کاهش دهند و حتی باعث بهبود طولانی مدت و تسکین التهابات شوند.
با دنبال کردن درمان، بسیاری از افراد مبتلا به بیماری کرون میتوانند شاهد ارتقای رفاه کلی زندگی خود باشند.
علائم بیماری کرون:
در بیماری کرون، هر بخشی از روده کوچک یا بزرگ شما میتواند درگیر شود. این درگیری ممکن است چندین بخش مختلف روده را شامل شود یا حتی امکان دارد به طور پیوسته کل روده را در بر گرفته باشد.
البته باید گفت که در برخی افراد، این بیماری فقط در روده بزرگ ایجاد میشود که بخشی از سیستم گوارشی است.
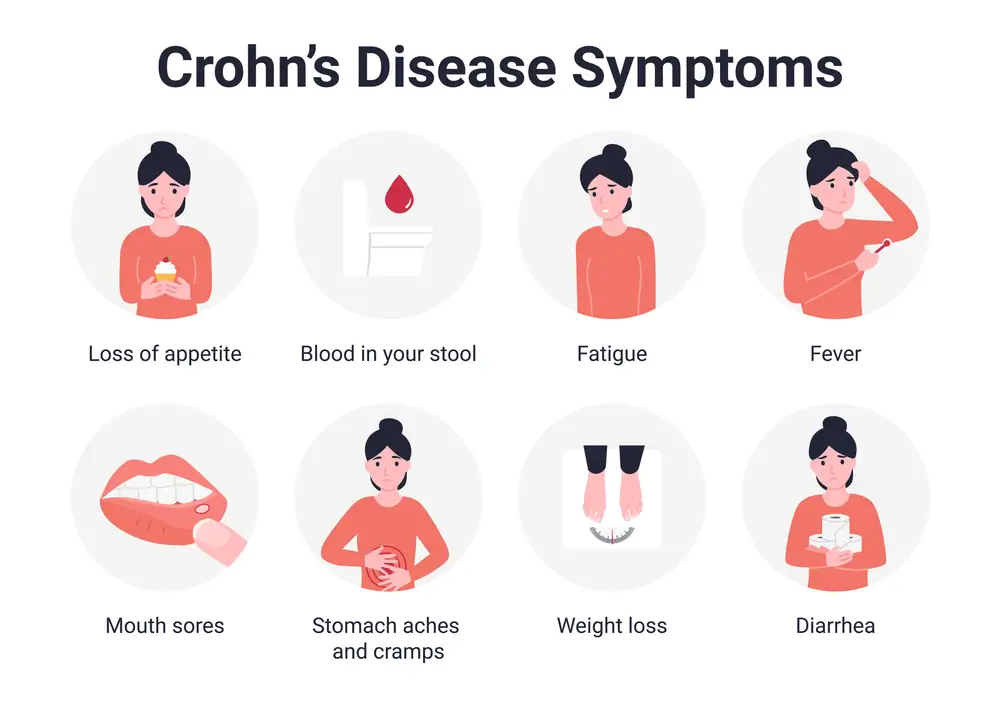
علائم و نشانههای بیماری کرون میتواند از خفیف تا شدید متغیر باشد. این علائم معمولاً به تدریج رشد میکنند اما گاهی اوقات به طور ناگهانی و بدون علائم هشدار دهنده ظاهر میشوند.
همچنین بیماران ممکن است زمانهایی را تجربه کنند که هیچ نشانه یا علامتی نداشته باشند و یا این علائم به طور کامل رفع شده باشند (بهبودی).
از طرف دیگر هنگامی که بیماری فعال است و رو به وخامت است، علائم بیماری کرون معمولاً شامل موارد زیر خواهد بود:
- خستگی و ضعف: بیماری کرون به دلیل التهاب مزمن میتواند باعث احساس خستگی مداوم و ضعف عمومی شود.
- اسهال: یکی از اصلیترین علائم کرون است که به دلیل التهاب روده و اختلال در جذب مواد غذایی رخ میدهد.
- درد شکم: اغلب به صورت دردهای تیز و مکرر در ناحیه پایین و سمت راست شکم بروز میکند.
- کاهش وزن: به علت اختلال در جذب مواد مغذی و از دست دادن اشتها.
- خونریزی روده: در برخی موارد، وجود خون در مدفوع مشاهده میشود.
- تب: در دورههای شعلهور شدن، بیماران ممکن است دچار تب شوند.
اگر بیماران، تغییرات مداوم در عادات روده خود داشته باشند یا اگر هر یک از علائم و نشانههای بیماری کرون مانند درد شکم، خون در مدفوع، تهوع و استفراغ اسهال بیش از دو هفته طول بکشد و همچنین کاهش وزن غیرقابل توضیح و تب نیز بروز پیدا کند، مراجعه به پزشک جهت رفع و رسیدگی به این علائم ضروری خواهد بود.
چرا بیماری کرون بروز مییابد؟
علت دقیق بیماری کرون همچنان ناشناخته است. پیش از این، رژیم غذایی و استرس جزء عوامل مشکوکی بودند که ممکن بود باعث بروز بیماری کرون شوند اما اکنون پزشکان میدانند که این عوامل ممکن است باعث تشدید بیماری کرون شوند و هیچ دخالتی در ایجاد بیماری نخواهند داشت.
محققین و متخصصین معتقدند که عوامل متعددی احتمالاً در توسعه این بیماری نقش دارند که در ادامه به صورت مختصر به آنها اشاره میکنیم:
- سیستم ایمنی:
این امکان وجود دارد که یک ویروس یا باکتری باعث بیماری کرون شود. با این حال، دانشمندان هنوز چنین محرکی را شناسایی نکردهاند.
هنگامی که سیستم ایمنی بدن شما سعی میکند با یک میکروارگانیسم مهاجم یا محرکهای محیطی مبارزه کند، بروز یک پاسخ ایمنی غیرمعمول ممکن است باعث شود که سیستم ایمنی به سلولهای دستگاه گوارش نیز حمله کند و به آن آسیب برساند.
- ژنتیک:
ارثی بودن بیماری کرون در افرادی که اعضای خانواده آنها مبتلا به این بیماری هستند، شایعتر است؛ بنابراین ژنها ممکن است در افزایش احتمال ابتلای افراد به این بیماری نقش داشته باشند.
با این حال، اکثر افراد مبتلا به بیماری کرون سابقه خانوادگی این بیماری را ندارند و به صورت خود به خودی و ناگهانی به این بیماری مبتلا میشوند.
ریسک فاکتورهای موثر در ایجاد بیماری کرون
ریسک فاکتورهای موثر در ایجاد بیماری کرون، ممکن است شامل موارد زیر باشد:
1- سن :
بیماری کرون در هر سنی ممکن است رخ دهد اما احتمال آن که در جوانی به این بیماری مبتلا شوید، بسیار بیشتر از میانسالی و پیری است.
اکثر افرادی که به بیماری کرون مبتلا میشوند، قبل از سن 30 سالگی بیماری آنها تشخیص داده میشود.
2- قومیت:
اگر چه بیماری کرون میتواند هر گروه یا قومی را تحت تأثیر قرار دهد اما سفیدپوستان بالاترین میزان ابتلا به این بیماری را دارند؛ به ویژه افراد یهودی اروپای شرقی (اشکنازی).
با این حال، بروز بیماری کرون در میان سیاهپوستان ساکن آمریکای شمالی و بریتانیا نیز رفته رفته در حال افزایش است.
طبق گفتهی محققین بیماری کرون به طور فزایندهای در جمعیت خاورمیانه و در میان مهاجران به ایالات متحده نیز دیده میشود.
3- سابقه خانوادگی:
اگر فردی یکی از بستگان درجه یک مانند والدین، خواهر و برادر یا فرزندانش به این بیماری مبتلا شده باشند، در معرض خطر بیشتری نسبت به ابتلای به بیماری کرون قرار دارد و احتمال بروز این بیماری در او بسیار بالا خواهد بود.
طبق تحقیقات صورت گرفته بر روی این بیماری، مشخص شد که از هر 5 نفر مبتلا به بیماری کرون، 1 نفر دارای سابقه خانوادگی ابتلا به این بیماری است.
4- استعمال سیگار:
سیگار کشیدن مهمترین عامل خطر قابل کنترل برای پیشگیری از ابتلا به بیماری کرون است. سیگار کشیدن همچنین منجر به شدیدتر شدن بیماری و افزایش خطر جراحی برای بیماران مبتلا به کرون میشود؛ لذا اگر سیگار میکشید، مهم است که آن را ترک کنید.
5- داروهای ضدالتهابی غیراستروئیدی:
این دسته از داروها عبارتند از ایبوپروفن، ناپروکسن سدیم، دیکلوفناک سدیم و …؛ در حالی که این داروها باعث بیماری کرون نمیشوند اما میتوانند منجر به ایجاد التهاب روده شوند که بیماری کرون را وخیمتر میکند.
آیا بیماری کرون میتواند منجر به سرطان شود؟
بیماری کرون به خودی خود سرطان نیست، اما تحقیقات نشان دادهاند که افراد مبتلا به بیماری کرون بهویژه آنهایی که برای مدت طولانی به این بیماری مبتلا هستند، در معرض خطر بیشتری برای ابتلا به برخی از انواع سرطانهای روده قرار دارند. التهاب مزمن دیوارههای روده ممکن است به تغییرات سلولی منجر شود که در نهایت میتواند به بروز سرطان، بهویژه سرطان روده بزرگ، منجر گردد.
با این حال، لازم به ذکر است که خطر سرطان در بیماران مبتلا به کرون به میزان زیادی به عوامل مختلفی مانند مدت زمان بیماری، محل درگیری روده، شدت التهاب و نحوه مدیریت بیماری بستگی دارد. بنابراین، پایش و بررسی منظم با استفاده از روشهای تشخیصی میتواند به تشخیص زودهنگام سرطان و بهبود نتایج درمانی کمک کند.
سرطان روده و ارتباط آن با بیماری کرون
یکی از مهمترین نگرانیها در بیماران مبتلا به کرون، خطر ابتلا به سرطان روده است. تحقیقات نشان دادهاند که التهاب مداوم و مزمن در دیوارههای روده میتواند به تغییرات سلولی منجر شده و احتمال بروز سرطان روده را افزایش دهد.
در بیماران مبتلا به کرون که التهاب روده بزرگ دارند، خطر ابتلا به سرطان روده بزرگ بیشتر است. به همین دلیل، پزشکان به بیمارانی که به مدت طولانی با بیماری کرون زندگی کردهاند، توصیه میکنند که به صورت منظم تحت بررسیهای کولونوسکوپی قرار گیرند تا در صورت وجود تغییرات غیرطبیعی در دیوارههای روده، اقدامات لازم انجام شود.
خطرات طولانیمدت بیماری کرون
بیماری کرون همانند تمامی بیماریها ممکن است در صورت پیشرفت، عوارض جانبی خاصی را به همراه داشته باشد که در ادامه به مهمترین آنها میپردازیم:
- انسداد روده:
همانطور که میدانید، بیماری کرون میتواند کل ضخامت دیواره روده را تحت تاثیر قرار دهد. بنابراین ممکن است با گذشت زمان، قسمتهایی از روده زخم و باریک شود که همین امر موجب میشود تا جریان محتویات گوارشی مسدود شوند.
انسداد روده اغلب به عنوان تنگی روده نیز شناخته میشود. لذا ممکن است برای گشاد کردن تنگی یا گاهی اوقات برای برداشتن قسمت مسدود شده روده، بیمار نیاز به انجام عمل جراحی داشته باشد.
- زخمها:
التهاب مزمن میتواند منجر به ایجاد زخمهای باز در هر نقطه از دستگاه گوارش بیماران، از جمله دهان و مقعد و در ناحیه تناسلی (پرینه) شود.
- آبسه و فیستول:
گاهی اوقات زخمها میتوانند به طور کامل از طریق دیواره روده گسترش یافته و فیستول ایجاد کنند که یک اتصال غیرطبیعی بین قسمتهای مختلف بدن است.
فیستول میتواند بین روده و پوست یا بین روده و اندام دیگر ایجاد شود. فیستولهای نزدیک یا اطراف ناحیه مقعدی (پری آنال) شایعترین نوع این عارضه هستند.
هنگامی که فیستول در داخل شکم ایجاد میشود، ممکن است منجر به عفونت و آبسه شود که مجموعهای از ترشحات چرکی تجمع یافته است.
این موارد در صورت عدم درمان میتوانند تهدید کننده زندگی باشند. از طرف دیگر امکان دارد فیستول بین حلقههای روده، در مثانه یا واژن یا از طریق پوست ایجاد شود و باعث تخلیه مداوم محتویات روده به داخل پوست بیمار شود.
- شقاق مقعدی:
این عارضه به یک پارگی کوچک در بافتی که مقعد را میپوشاند، اشاره دارد و یا ممکن است در پوست اطراف مقعد ایجاد شود که در این صورت احتمال بروز عفونت نیز وجود دارد.
شقاق معقدی اغلب با حرکات دردناک روده همراه است و ممکن است منجر به فیستول پری آنال شود.
- سوء تغذیه:
اسهال، درد شکم و گرفتگی ممکن است غذا خوردن را برای بیماران دشوار کند یا روده این افراد را در جذب مواد مغذی کافی برای تغذیه دچار مشکل کند؛ همچنین ایجاد کم خونی به دلیل کمبود آهن یا ویتامین B-12 ناشی از این بیماری شایع است.
- سرطان روده بزرگ:
ابتلا به بیماری کرون که روده بزرگ افراد را تحت تاثیر قرار میدهد، خطر ابتلا به سرطان روده بزرگ را نیز افزایش خواهد داد.
دستورالعملهای عمومی غربالگری سرطان روده بزرگ برای افراد بدون بیماری کرون مستلزم انجام کولونوسکوپی حداقل هر 10 سال، از سن 45 سالگی است.
در افراد مبتلا به بیماری کرون که بخش بزرگی از روده بزرگ را تحت تأثیر قرار داده است، کولونوسکوپی برای غربالگری سرطان روده بزرگ حدود 8 سال پس از شروع بیماری توصیه میشود و به طور کلی هر 1 تا 2 سال پس از آن این تست باید انجام شود.
به طور کلی افراد بهتر است از پزشک خود بپرسند که آیا باید این آزمایش را زودتر و مکرر انجام دهند یا خیر.
- اختلالات پوستی:
بسیاری از افراد مبتلا به بیماری کرون نیز ممکن است به وضعیتی به نام هیدرادنیت چرکی مبتلا شوند. این اختلال پوستی شامل ایجاد گرههای عمیق، تونلها و آبسهها در زیر بغل، کشاله ران، زیر سینهها و در ناحیه پری آنال یا تناسلی است.
- سایر مشکلات سلامتی:
بیماری کرون همچنین میتواند مشکلاتی را در سایر قسمتهای بدن ایجاد کند. از جمله این مشکلات میتوان به کمبود آهن (کم خونی)، پوکی استخوان، آرتریت و بیماریهای کیسه صفرا یا کبد اشاره کرد.
- خطرات دارویی:
برخی از داروهای بیماری کرون که با مسدود کردن عملکرد سیستم ایمنی عمل میکنند، با خطر کمی برای ابتلا به سرطانهایی مانند سرطان لنفوم و پوست مرتبط هستند؛ آنها همچنین خطر ابتلا به عفونت را در بدن افزایش میدهند.
به عنوان مثال کورتیکواستروئیدها میتوانند با خطر پوکی استخوان، شکستگی استخوان، آب مروارید، گلوکوم، دیابت و فشار خون بالا و سایر شرایط مرتبط باشند؛ برای تعیین خطرات و فواید داروها بهتر است با پزشک متخصص صحبت شود.
- لخته شدن خون:
بیماری کرون خطر لخته شدن خون در سیاهرگها و شریانها را افزایش داده و بیمار را مستعد سکته مغزی و قلبی میکند.
آیا کرون در نهایت منجر به بروز سرطان روده میشود؟
یکی از سوالاتی که بیماران مبتلا به کرون از متخصصین میپرسند، این است که آیا ابتلا به بیماری کرون ریسک بروز انواع سرطان بخصوص سرطان کولون را افزایش میدهد؟
یافتهها در این مورد متفاوت است. برخی از مطالعات نشان دادهاند که احتمال ابتلا به سرطان در افراد مبتلا به کرون بیشتر از دیگران نیست اما تحقیقات دیگر به نتیجه معکوس رسیدهاند که بیانگر خطر قابل ملاحظهی بالاتری است.
التهاب یکی از راههایی است که این دو بیماری ممکن است به هم مرتبط شوند. کرون باعث سطوح بالایی از التهاب در روده میشود.
این التهاب، به نوبه خود، ممکن است احتمال ایجاد سلولهای غیرطبیعی را که میتوانند سرطانی شوند، در دستگاه گوارش افزایش دهد.
متخصصان معتقدند که هر چه مدت بیشتری به کرون مبتلا شده باشید، خطر بروز سرطان افزایش مییابد. یک متاآنالیز (که در آن محققان دادههای چندین مطالعه قبلی را مورد بررسی قرار میدهند) نشان داد که حدود 3 درصد از افرادی که به مدت 10 سال با کرون زندگی میکردند، به سرطان روده بزرگ مبتلا شدند. این رقم برای کسانی که به مدت 30 سال کرون داشتند، به حدود 8 درصد افزایش یافت.
در افراد عادی، احتمال ابتلا به سرطان روده بزرگ در مقطعی از زندگی با توجه به آمار بیان شده توسط محققان، حدود 4٪ است.
افراد مبتلا به بیماری التهابی روده (IBD)، از جمله کرون، اگر دچار عارضه کبدی IBD به نام کلانژیت اسکلروزان اولیه شوند، مطمئناً با افزایش خطر ابتلا به سرطان روده بزرگ رو به رو خواهد شد.
به نظر میرسد سرطان روده بزرگ برای افراد مبتلا به بیماری کرون نیز خطرناکتر باشد. یک مطالعه اخیراً منتشر شده در سوئد نشان داد که افراد مبتلا به کرون که به سرطان روده بزرگ مبتلا میشوند، بیش از سایر بیماران مبتلا به سرطان روده بزرگ جان خود را از دست میدهند.
تشخیص بیماری کرون : روشها و تستهای مورد نیاز
پزشک متخصص احتمالاً بیماری کرون را تنها پس از رد سایر علل احتمالی علائم و نشانههای بیمار تشخیص میدهد.
البته هیچ آزمایش واحدی برای تشخیص بیماری کرون وجود ندارد و تشخیص این بیماری مستلزم استفاده از چندین متود تشخیصی خواهد بود.
1- تستهای آزمایشگاهی:
- آزمایشات خون:
پزشک متخصص ممکن است آزمایش خون را برای بررسی کم خونی، وضعیتی که در آن گلبولهای قرمز کافی برای حمل اکسیژن کافی به بافتهای فرد وجود ندارد، یا برای بررسی علائم عفونت پیشنهاد دهد.
پزشک همچنین ممکن است آزمایشهای دیگری را برای بررسی سطوح التهاب، عملکرد کبد یا وجود عفونتهای غیرفعال مانند سل انجام دهد.
علاوه بر این، امکان دارد خون بیمار از نظر وجود ایمنی در برابر عفونتها غربالگری شود.
- بررسی مدفوع:
بیماران ممکن است لازم باشد نمونه مدفوع تهیه کنند تا پزشک بتواند خون یا موجودات مخفی مانند باکتریهای عامل عفونت یا به ندرت انگل را در مدفوع افراد آزمایش کند.
2- کولونوسکوپی:
این آزمایش به پزشک اجازه میدهد تا کل روده بزرگ و انتهای ایلئوم بیمار (ایلئوم انتهایی) را با استفاده از یک لوله نازک و منعطف با یک دوربین در انتهای آن مشاهده کند.
در طول انجام این روش، پزشک شما همچنین میتواند نمونههای کوچکی از بافت (بیوپسی) را برای تجزیه و تحلیل آزمایشگاهی بگیرد که ممکن است به تشخیص بیماری کمک کند.
مشاهدهی خوشهای از سلولهای التهابی به نام گرانولوم نیز در تشخیص کرون کمک کننده خواهد بود.
3- سی تی اسکن:
بیمار ممکن است نیازمند انجام سی تی اسکن باشد. این متود یک تکنیک خاص استفاده از اشعه ایکس است که جزئیات بیشتری را نسبت به اشعه ایکس استاندارد ارائه میدهد؛ این آزمایش کل روده و همچنین بافتهای خارج از روده را بررسی میکند.
سی تی انتروگرافی یک سی تی اسکن ویژه است که شامل نوشیدن ماده حاجب خوراکی و گرفتن تصاویر کنتراست داخل وریدی از روده است.
این آزمایش تصاویر بهتری از روده کوچک ارائه میدهد و در بسیاری از مراکز درمانی، جایگزین اشعه ایکس باریم شده است.
4- ام آر آی (MRI):
یک اسکنر MRI از یک میدان مغناطیسی و امواج رادیویی برای ایجاد تصاویر دقیق از اندامها و بافتها استفاده میکند.
MRI به ویژه برای ارزیابی فیستول در اطراف ناحیه مقعد (MRI لگنی) یا روده کوچک (MR enterography) مفید است.
گاهی اوقات میتوان برای بررسی وضعیت یا پیشرفت بیماری یک انتروگرافی MRI انجام داد. این آزمایش ممکن است به جای سی تی انتروگرافی برای کاهش خطر تابش اشعه، به ویژه در افراد جوانتر مورد استفاده قرار گیرد.
5- آندوسکوپی کپسولی:
برای این آزمایش، بیمار کپسولی را میبلعد که دوربینی در آن قرار دارد. دوربین از روده کوچک فرد عکس میگیرد و این تصاویر را به ضبط کنندهای که روی کمر فرد بسته شده است، میفرستد.
سپس تصاویر در رایانه دانلود شده، روی مانیتور نمایش داده میشوند و علائم بیماری کرون بررسی می شود؛ در نهایت دوربین بدون درد در مدفوع از بدن بیمار خارج میشود.
در ادامه ممکن است برای تایید تشخیص بیماری کرون همچنان به آندوسکوپی همراه با بیوپسی نیاز باشد؛ البته در صورت مشکوک بودن به تنگی یا انسداد (انسداد) در روده، آندوسکوپی کپسولی نباید انجام شود.

چگونه بیماری کرون درمان میشود؟
در حال حاضر هیچ درمانی قطعی برای بیماری کرون وجود ندارد و درمان واحدی نیست که برای همه موثر باشد.
یکی از اهداف درمان پزشکی، کاهش التهابی است که باعث ایجاد علائم و نشانههای بیماران میشود. هدف دیگر بهبود پیش آگهی طولانی مدت با محدود کردن عوارض است؛ در بهترین شرایط، این اهداف ممکن است نه تنها به تسکین علائم، بلکه به بهبودی طولانی مدت نیز منجر شود.
- داروهای ضدالتهابی:
داروهای ضدالتهاب اغلب اولین قدم در درمان بیماری التهابی روده هستند. این داروها عبارتند از:
- کورتیکواستروئیدها:
کورتیکواستروئیدها مانند پردنیزون و بودزونید (Entocort EC) میتوانند به کاهش التهاب در بدن بیماران کمک کنند اما برای همه مبتلایان به بیماری کرون کارایی ندارند.
کورتیکواستروئیدها ممکن است برای بهبود کوتاه مدت (3 تا 4 ماه) علائم و القای بهبودی استفاده شوند. این دسته دارویی همچنین ممکن است در ترکیب با یک سرکوب کننده سیستم ایمنی برای القای مزایای سایر داروها استفاده شوند.
- آمینو سالیسیلات خوراکی:
این داروها معمولاً در بیماری کرون مفید نیستند. این طیف دارویی شامل سولفاسالازین (آزولفیدین) که حاوی سولفا و مسالامین (دلزیکول، پنتاسا، و دیگران) است، خواهد بود.
آمینو سالیسیلات خوراکی در گذشته به طور گسترده در درمان بیماری کرون مورد استفاده قرار میگرفت اما اکنون به طور کلی دارای مزایای بسیار محدودی برای بهبود این بیماری است.
- سرکوب کنندههای سیستم ایمنی:
این داروها درست است که التهاب را کاهش میدهند اما سیستم ایمنی بدن شما را هدف قرار میدهند که موادی را که باعث التهاب میشود، تولید میکند. برای برخی افراد، ترکیبی از این داروها بهتر از درمان تک دارویی جواب میدهد.
سرکوبگرهای سیستم ایمنی شامل داروهای آزاتیوپرین (Azasan، Imuran) و مرکاپتوپورین (Purinethol، Purixan) هستند.
این داروها پرکاربردترین داروهای سرکوب کننده ایمنی برای درمان بیماری التهابی روده هستند و مصرف آنها مستلزم این است که به دقت نحوه مصرف را از پزشک خود پیگیری کنید و آزمایش خون را به طور منظم برای بررسی عوارض جانبی مانند کاهش مقاومت در برابر عفونت و التهاب کبد انجام دهید؛ همچنین برخی از این داروها ممکن است باعث تهوع و استفراغ نیز شوند.
- متوترکسات (Trexall):
این دارو متوترکسات گاهی اوقات برای افراد مبتلا به بیماری کرون که به سایر داروها پاسخ خوبی نمیدهند، استفاده میشود و بیمار باید به جهت بروز عوارض جانبی به دقت تحت نظر باشد.
- داروهای تسکینی
علاوه بر کنترل التهاب، برخی داروها ممکن است به تسکین علائم و نشانههای شما کمک کنند اما همیشه قبل از مصرف هر گونه داروی بدون نسخه با پزشک خود صحبت کنید.
لذا بسته به شدت بیماری کرون، پزشک ممکن است یک یا چند مورد از موارد زیر را توصیه کند:
- ضداسهال:
یک مکمل فیبر، مانند پودر پسیلیوم (متاموسیل) یا متیل سلولز (سیتروسل)، میتواند با اضافه کردن حجم به مدفوع به تسکین اسهال خفیف تا متوسط کمک کند؛ برای اسهال شدیدتر، لوپرامید (Imodium A-D) ممکن است موثر باشد.
این داروها در برخی از افراد مبتلا به تنگیها یا عفونتهای خاص میتوانند بیاثر یا حتی مضر باشند. لطفا قبل از مصرف این داروها با پزشک خود مشورت کنید.
- مسکنها:
برای درد خفیف، پزشک ممکن است استامینوفن (تیلنول، سایرین) را توصیه کند، اما نه مسکنهای رایج دیگر مانند ایبوپروفن (ادویل، موترین IB، دیگران) یا ناپروکسن سدیم (Aleve)؛ این داروها احتمالاً علائم شما را بدتر میکنند و میتوانند بیماری شما را نیز حادتر کنند.
- ویتامین و مکملها:
اگر مواد مغذی کافی جذب نمیکنید، پزشک ممکن است مصرف ویتامینها و مکملهای غذایی را توصیه کند.
پیشگیری از عوارض و پیچیدگیهای کرون
پیشگیری از عوارض و پیچیدگیهای بیماری کرون نقش مهمی در مدیریت این بیماری دارد. بهطور کلی، بیمارانی که برنامه درمانی مناسبی را دنبال میکنند و به توصیههای پزشک عمل میکنند، میتوانند از بروز عوارض جلوگیری کنند. برخی از روشهای پیشگیری عبارتند از:
- مصرف منظم داروها: مصرف دقیق و منظم داروهای تجویزشده توسط پزشک، میتواند به کنترل التهاب و پیشگیری از عود علائم کمک کند.
- تغییرات در رژیم غذایی: مصرف غذاهای سالم و متعادل و پرهیز از غذاهایی که باعث تحریک رودهها میشوند، بسیار مهم است.
- پایش منظم: انجام آزمایشها و معاینات دورهای برای بررسی وضعیت روده و اطمینان از عدم بروز عوارضی مانند تنگی و سرطان ضروری است.
- مدیریت استرس: استرس میتواند به تشدید علائم و ایجاد پیچیدگیهای جدید منجر شود. به همین دلیل، یادگیری روشهای مدیریت استرس میتواند به بهبود وضعیت بیمار کمک کند.
نقش تغذیه در کنترل بیماری کرون
تغذیه مناسب یکی از عوامل کلیدی در کنترل علائم و بهبود کیفیت زندگی بیماران مبتلا به بیماری کرون است. رژیم غذایی مناسب میتواند به کاهش التهاب و جلوگیری از عود علائم کمک کند.
- مواد غذایی مفید:
- مواد غذایی پروبیوتیک: مانند ماست و کفیر که میتوانند به تعادل باکتریهای مفید روده کمک کنند.
- میوهها و سبزیجات: غنی از ویتامینها و مواد مغذی ضروری هستند. البته باید دقت کرد که در دورههای شعلهور شدن، از مصرف میوهها و سبزیجات خام خودداری شود.
- غذاهای کمچرب: مصرف غذاهای چرب میتواند باعث تحریک رودهها شود، بنابراین غذاهای کمچرب و سالم مانند ماهی و مرغ انتخابهای بهتری هستند.
- مواد غذایی مضر:
- غذاهای چرب و سرخکرده: این غذاها میتوانند باعث تشدید التهاب و افزایش علائم شوند.
- محصولات لبنی: در برخی از بیماران، محصولات لبنی میتوانند باعث تشدید علائم شوند، بنابراین باید مصرف آنها محدود شود.
تجربه زندگی با بیماری کرون
زندگی با بیماری کرون میتواند چالشبرانگیز باشد، اما با مدیریت صحیح، بیماران میتوانند به زندگی عادی خود ادامه دهند. تجربه بیماران نشان میدهد که تغییرات در سبک زندگی، استفاده از رژیمهای غذایی مناسب و پایش منظم علائم، نقش مهمی در کنترل بیماری دارند.
برای بسیاری از بیماران، داشتن حمایت اجتماعی از خانواده، دوستان و گروههای پشتیبانی بیماران میتواند به کاهش استرس و افزایش انگیزه کمک کند. بای بای سرطان همواره در کنار بیماران است تا اطلاعات و راهکارهای مورد نیاز را در اختیار آنان قرار دهد.
مدیریت استرس و تاثیر آن بر بیماری کرون
استرس یکی از عواملی است که میتواند به شعلهور شدن علائم بیماری کرون منجر شود. در واقع، بدن در شرایط استرسزا، هورمونهایی ترشح میکند که میتوانند به التهاب رودهها دامن بزنند. به همین دلیل، مدیریت استرس بخش مهمی از درمان بیماری کرون است.
- روشهای مدیریت استرس:
- مدیتیشن و تمرینات تنفسی: تمرینات مدیتیشن و تنفس عمیق میتوانند به کاهش استرس و آرامش ذهن کمک کنند.
- فعالیت بدنی: انجام ورزشهای ملایم مانند پیادهروی، یوگا و شنا میتواند به کاهش استرس کمک کند.
- حمایت اجتماعی: صحبت کردن با دیگران و دریافت حمایتهای اجتماعی، به ویژه از گروههای پشتیبانی بیماران، میتواند در کنترل استرس مؤثر باشد.
پرسشهای متداول درباره بیماری کرون و سرطان
در این بخش به برخی از سوالات رایج درباره ارتباط بیماری کرون با سرطان پاسخ دادهایم:
آیا بیماری کرون همیشه منجر به سرطان میشود؟
خیر، بیماری کرون به خودی خود سرطان نیست، اما التهاب مزمن روده میتواند خطر ابتلا به سرطان روده بزرگ را افزایش دهد. با پیگیریهای منظم پزشکی و پایش وضعیت روده، میتوان این خطر را کنترل کرد.
آیا میتوان بیماری کرون را درمان کرد؟
بیماری کرون درمان قطعی ندارد، اما با مصرف داروها، تغییرات در رژیم غذایی و سبک زندگی میتوان علائم آن را کنترل و از عود بیماری جلوگیری کرد.
آیا همه افراد مبتلا به کرون باید آزمایشهای منظم برای سرطان انجام دهند؟
بیماران مبتلا به کرون، به ویژه آنهایی که به مدت طولانی به بیماری دچار هستند، باید به صورت منظم تحت بررسیهای کولونوسکوپی قرار گیرند تا در صورت وجود تغییرات غیرطبیعی، اقدامات لازم انجام شود.
آیا کرون در کودکان هم رخ میدهد؟
بله، بیماری کرون میتواند در کودکان و نوجوانان نیز رخ دهد، هرچند که این بیماری بیشتر در سنین 15 تا 30 سالگی تشخیص داده میشود. کرون در کودکان به دلایل مختلفی مانند ژنتیک، عوامل محیطی و اختلالات سیستم ایمنی بدن ایجاد میشود.
کلام آخر
در این مقالهی بای بای سرطان به بیماری کرون . پاسخ به پرسش آیا بیماری کرون سرطان است پرداختیم و تمامی موارد مرتبط با آن پرداخته و ارتباط این بیماری را با سرطان روده بررسی کردیم و دانستیم که موارد حاد و شدید این بیماری میتواند منجر به عوارض متفاوتی از جمله سرطان شود.
منابع: